Problematikou kardiovaskulárního rizika u pacientů s metabolickými poruchami se zabýval další webinář z cyklu Cardio Academy 2023 pořádaný společností Sanofi, který byl živě odvysílán 19. dubna 2023. Předsedajícím byl tentokrát prof. MUDr. Michal Vrablík, Ph.D., z Centra preventivní kardiologie 1. LF UK a VFN v Praze. Přinášíme výběr nejdůležitějších poznatků, které zazněly na této akci.
Kdo je nejvíce rizikový diabetik?
Na co se zaměřit při stratifikaci rizika u pacientů s metabolickými poruchami a diabetes mellitus 2. typu (DM2), o tom referovala v úvodním příspěvku prof. MUDr. Hana Rosolová, DrSc., z Centra preventivní kardiologie a 2. interní kliniky LF UK a FN Plzeň.
Parametry glukózového metabolizmu (FPG, HbA1c, event. oGTT) je třeba určit u všech pacientů s manifestní aterosklerotickou kardiovaskulární (KV) příhodou nebo s vysokým KV rizikem. V případě, že je zjištěn prediabetes u pacienta v primární prevenci KVO, určuje se celkové KV riziko pomocí tabulek SCORE a SCORE 2. Prediabetes je charakterizován hodnotou FPG v rozmezí 5,6–6,9 mmol/l (hraniční lačná glykemie) nebo 7,8–11 mmol/l (porušená glukózová tolerance). Pokud má pacient s prediabetem další rizikové faktory, může splňovat kritéria metabolického syndromu (MS). Vedle harmonizované definice MS z roku 2009 se v praxi využívají i další kritéria, přičemž prevalence MS v jednotlivých populacích se liší právě podle použitých kritérií (10–50 %).
Kumulace rizikových faktorů u MS vede k 2–3× vyššímu riziku předčasných KV příhod a 5× vyššímu riziku DM2. Mezi nejrizikovější pacienty patří jedinci s metabolickým syndromem a současnou inzulinovou rezistencí. Inzulinová rezistence je příčinou aterogenní dyslipidemie, kterou provází mírné zvýšení triglyceridů, přítomnost malých denzních LDL částic a malých denzních HDL částic.
Životní styl na prvním místě
Řada studií zkoumala možnosti ovlivnění inzulinové rezistence s cílem zabránit progresi prediabetu v DM2. Nejefektivnějším opatřením se ukázal být zdravý životní styl. Potvrdila to data z Diabetes Prevention Study (Finsko) a Diabetes Prevention Program (USA), kde po zavedení intervencí v oblasti životního stylu kleslo riziko rozvoje diabetu téměř o 60 %. Ve srovnání s tím farmakoterapeutická opatření redukují riziko vzniku DM2 jen o 30–40 %, ať již se jedná o užívání metforminu, statinů či antihypertenziv.
Diabetes mellitus je velmi heterogenní skupina onemocnění. Autoři švédsko-finské studie z roku 2018 jej rozdělili do 5 typů, přičemž konstatovali, že nejrizikovější je právě DM2 s velkou inzulinovou rezistencí a vysokým BMI (obrázek 1).
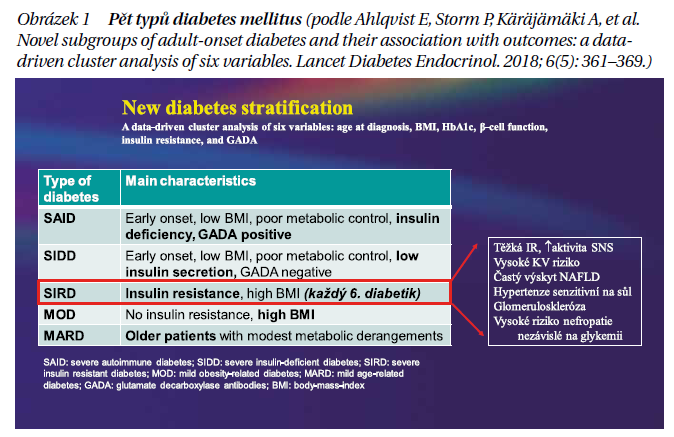
Tento typ diabetu se vyskytuje u každého 6. diabetika. Již neplatí, že každý pacient s diabetem má stejně vysoké KV riziko jako nediabetik po infarktu myokardu. KV riziko pacientů s diabetem se vyvíjí a je třeba jej stratifikovat. Míru rizika podle přítomnosti ovlivňujících faktorů znázorňuje obrázek 2.

Jak stratifikovat riziko
Pro stratifikaci rizika je třeba znát délku trvání diabetu, hodnotu albuminurie, výsledky EKG, eventuálně ECHO a ultrasonografie tepen. Naopak se nedoporučuje vyšetřovat biomarkery, tloušťku intimy a medie (TIM) nebo hodnotit riziko podle SCORE pro nediabetiky. Nález (mikro)albuminurie (ACR) představuje důležitý prediktivní faktor zvýšeného rizika pro nefropatii, KV příhody včetně prognózy srdečního selhání a celkovou mortalitu. Jako hraniční hodnota byla ve studii HOPE stanovena ACR 2 mg/mmol. Albuminurie vypovídá nejen o KV riziku, ale rovněž o riziku rozvoje renálního selhání. Pro stanovení rizika vývoje chronického onemocnění ledvin se využívá KDIGO klasifikace. Největší prostor pro prevenci obou rizik je ve stadiu zachované glomerulární filtrace.
V prevenci ASKVO, jak uzavřela prof. Rosolová, se uplatňuje řada postupů. Základem je zdravý životní styl, dále léčba dyslipidemie, hypertenze a hyperglykemie. Metabolický syndrom, zejména s inzulinovou rezistencí, představuje riziko pro rozvoj DM2, ASKVO a renální i srdeční selhání KV riziko u DM2 se rozvíjí postupně a je třeba jej stratifikovat. Včasné vyhledání rizikových jedinců a zahájení intervence je podmínkou zabránění či oddálení rozvoje diabetických a KV komplikací.
Management dyslipidemie: na co se zaměřit
Možnosti, jak účinně snížit KV riziko u pacientů s DM2 a metabolickými poruchami hypolipidemiky, prezentoval v dalším příspěvku profesor prof. Vrablík. V managementu dyslipidemie se podle něj skrývá největší potenciál ovlivnění cévních změn a rizika ASKVO. V centru pozornosti jsou zejména aterogenní lipoproteinové částice, k jejichž zmožení dochází u osob s DM2 a inzulinovou rezistencí. Ukazuje se totiž, že samotné stanovení LDL-C a s tím spojené intervence u těchto pacientů nestačí a na významu nabývá hodnota non-HDL-C. Významný aterogenní potenciál má zde protrahovaná postprandiální hyperlipemie, která však může z pohledu koncentrace „lačných lipidů“ unikat pozornosti. Lipoproteiny mohou vytvářet kategorii tzv. remnantních lipoproteinových částic a stávají se dominantními přenašeči aterogenního cholesterolu. Samotný remnantní cholesterol lze obtížně měřit, o jeho koncentraci v plasmě však vypovídá hladina triglyceridů (TG). Vyšší hladiny TG by tedy měly vždy upoutat pozornost, a to i v případě normálních nebo lehce zvýšených hodnot LDL-C.
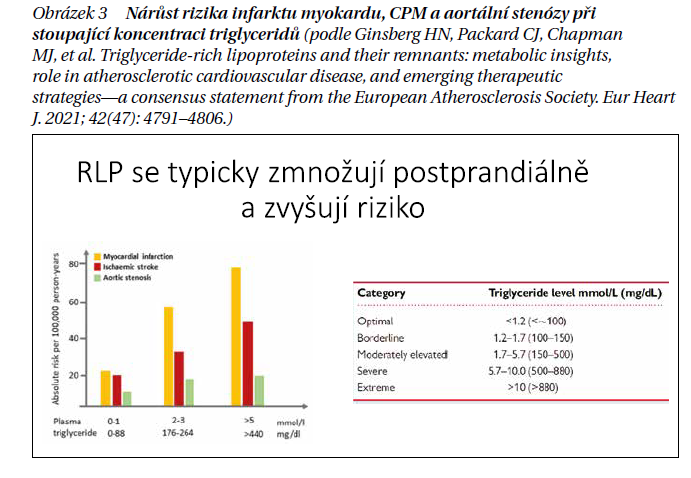
Na osoby s metabolickými poruchami a zejména s dlouhým trváním DM2 je tak podle prof. Vrablíka třeba pohlížet jako na vysoce rizikové a usilovat u nich o co nejnižší cílové hodnoty lipidů. Remnantní částice jsou vysoce aterogenní, neboť díky malému průměru snadno procházejí endotelovou výstelkou a lépe než LDL částice se usazují v subendoteliálním prostoru. Na základě aktuálního konsenzu expertů by cílová triglyceridemie měla být snížena na hodnotu 1,2 mmol/l. Ukazuje se, že již od hodnoty 1 mmol/l lineárně stoupá riziko infarktu myokardu a cévní mozkové příhody (obrázek 3).
Z uvedených recentních poznatků vyplývá, že pro stanovení aterosklerotického cévního rizika je vhodné znát kromě LDL-C také hodnotu non-HDL-C a ideálně i apolipoproteinu B (apoB), který je nejlepším markerem koncentrace všech lipoproteinových částic. Cílové hodnoty u velmi vysokého KV rizika jsou podle guidelines ESC/EAS z roku 2019: LDL-C < 1,4 mmol/l, non-HDL-C < 2,2 mmol/l a apoB < 0,6 g/l.
Trendem budou (fixní) kombinace hypolipidemik
Management dyslipidemie představuje již po dvě desetiletí účinný prostředek pro snížení cévního rizika. Dosahování uvedených cílových hodnot lipidů napomohou v budoucnu podle prof. Vrablíka zejména fixní kombinace hypolipidemik. V terapii se budou i nadále využívat statiny, i když neřeší celou komplexitu metabolických změn. Trendem je nyní titrace statinů do maximálně tolerovaných dávek, případně podávání vysokých dávek statinů v kombinaci s ezetimibem. Přibližně 4 tisíce pacientů v České republice je již léčeno také PCSK9 inhibitory. U alirokumabu přidaného ke statinu nebo kombinaci statin + ezetimib byla potvrzena nejen redukce cévního rizika, ale také celkové mortality. U vybraných osob se mohou uplatnit také fibráty. Nicméně recentní data z projektu PROMINENT, který hodnotil účinek superselektivní agonizace PPARalfa receptorů pemafibrátem, vedla ke zjištění, že tato hypolipidemická léčba zvyšuje hodnoty LDL-C a ApoB. Hypertriglyceridemii u pacientů s DM2 bude možné zvládat také s pomocí moderních antidiabetik. Ukazuje se, že léky ze skupiny GLP-1 RA příznivým způsobem ovlivňují jak postprandiální glykemii, tak koncentraci TG a lipoproteinových částic.
Jak shrnul prof. Vrablík, LDL-C zůstává nadále markerem celkové aterogenicity, při dosažení cílových hodnot je však třeba se zaměřit i na triglyceridy bohaté částice a jejich ovlivnění.
Kazuistika
Praktické zkušenosti s léčbou prezentovala v dalším příspěvku na interaktivní kazuistice pacienta s DM2 MUDr. Michaela Šnejdrlová, Ph.D., z 3. interní kliniky LFUK a VFN v Praze.
Pacient, nar. 1947, byl vyšetřen v srpnu 2022 pro jednorázovou epizodu klidové bodavé bolesti v levém hemithoraxu. V ambulanci připouští také námahovou dušnost – NYHA II.
V anamnéze arteriální hypertenze léčená betablokátorem, hypercholesterolemie léčená atorvastatinem 40 mg, dále na terapii retardovaným metforminem v dávce 1 000 mg (neretardovaný netoleruje, stejně jako vyšší dávku) v kombinaci s empagliflozinem pro DM2, četné sportovní úrazy.
Rodinná anamnéza pozitivní, otec zemřel v 55 na infarkt myokardu, bratr měl infarkt v 64 letech, sestra hypertonička.
Laboratorní vyšetření prokázalo NT-pro BNP 2532 ng/l, dále celk. cholesterol 4,2 mmol/l, HDL-C 1,0 mmol/l, LDL-C 2,8 mmol/l, TG 1,53 mmol/l.
Vzhledem k tomu, že se jedná o diabetika s minimálně 3 rizikovými faktory, tedy ve velmi vysokém riziku, je cílová hodnota LDL-C u tohoto pacienta < 1,4 mmol/l.
Zobrazovací vyšetření (EKG, ECHO a SKG) potvrdilo onemocnění dvou tepen (povodí RIA, RCx). Pacient byl doporučen k revaskularizaci pomocí trojnásobného aortokoronárního bypassu (CABG, RIA-LIMA, žilní bypassy na RD1, RMS1). Po výkonu přeložen do lázní Poděbrady s medikací: Anopyrin 100 mg, Concor 2,5 mg tbl., Tritace 2,5 mg, Torvacard 80 mg, Glucophage XR 1 000 mg, Jardiance 10 mg, Omnic Tocas 0,4 mg.
Vzhledem k nově diagnostikované ICHS byla dyslipidemie na základě aktuálních doporučených postupů řešena navýšením dávky atorvastatinu na 80 mg, kterou ale pacient pro myalgie netoleroval, byl navrácen v dávce 40 mg V dalším kroku je obecně doporučeno přidat ezetimib, nicméně je potřeba zvážit očekávaný pokles LDL-C (max. o 20 %) a v případě, že je hodnota LDL-C na maximální tolerované dávce statinu o více než 20 % vyšší, než je cílová hodnota LDL-C, a současně LDL-C nad 2,5 mmol/l, je indikováno nasazení PCSK9 inhibitoru (alirokumab, evolokumab). Ezetimib se statinem v mezistupni by totiž mohl vést k diskvalifikaci pacienta pro indikaci PCSK9i bez šance na dosažení cílových hodnot LDL-C. Uvedený postup vychází ze Stručného souhrnu doporučení pro dlouhodobou péči o nemocné po infarktu myokardu 2022 (Ošťádal a kol., 2022).
Terapie atorvastatinem 40 mg v kombinaci s alirokumabem 75 mg s. c. à 2 týdny vedla k poklesu LDL-C na hodnotu 1,1 mmol/l.
Jak přednášející shrnula, pacienti s DM2 mají několikanásobně vyšší KV riziko oproti běžné populaci. Management těchto nemocných zahrnuje intervenci všech rizikových faktorů (dyslipidemie, hypertenze, kouření, BMI) s úsilím o dosažení cílových hodnot LDL-C podle míry KV rizika.
MUDr. Andrea Skálová