Křečové žíly patří mezi onemocnění, které v současné době trápí asi třetinu dospělé populace, a podle některých průzkumů se různě velké varixy vyskytují dokonce až u poloviny osob starších 40 let. Jsou jedním z projevů onemocnění, které nazýváme chronické žilní onemocnění. Zejména pokročilá stadia onemocnění (kožní změny, zhojené nebo aktivní žilní bércové ulcerace) představují i socioekonomický problém s dlouhodobou a náročnou léčbou. Správnou diagnostikou a cílenou konzervativní nebo chirurgickou léčbou lze však většinu projevů eliminovat a často i zabránit nejtěžším komplikacím.
Křečové žíly vznikají v důsledku narušení zpětného toku krve směrem k srdci. Stagnující krev zvyšuje tlak krve na žilní stěnu (rozvoj žilní hypertenze), což časem vede k nedomykavosti žilních chlopní a ochabnutí napětí žilní stěny.
Vedle žilní hypertenze je v centru patofyziologických změn také zánět žilní stěny, v jehož důsledku je porušena mikrocirkulace, omezena výživa okolní tkáně a postupně se dále rozvíjejí příznaky a průvodní jevy chronického žilního onemocnění (chronic venous disease – CVD), jako je žilní bolest, pocit těžkých nohou, noční křeče nebo pocit napětí v nohách. Onemocnění by se nemělo v žádném případě podceňovat a simplifikovat na pouhý estetický problém a již při prvních příznacích by pacient měl vyhledat odbornou lékařskou pomoc, často ještě před vznikem samotných varixů.
Nejčastěji se jedná o primární idiopatické chronické žilní onemocnění (cca 80 %), podstatně méně často o sekundární postižení žil trombózou (sekundární potrombotické chronické žilní onemocnění, resp. potrombotický syndrom) a nejvzácnější jsou vrozené žilní anomálie nebo malformace.
Klasifikace CEAP
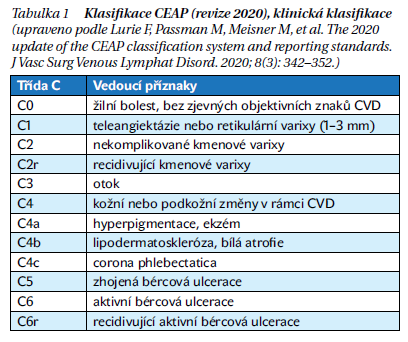
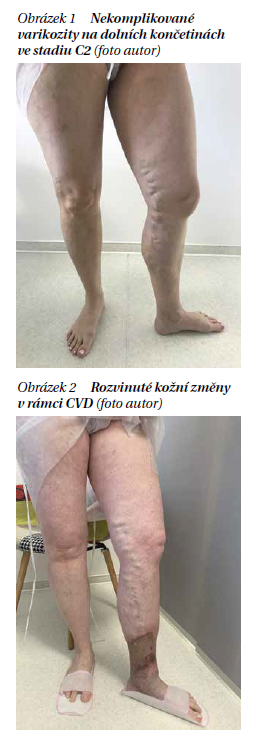
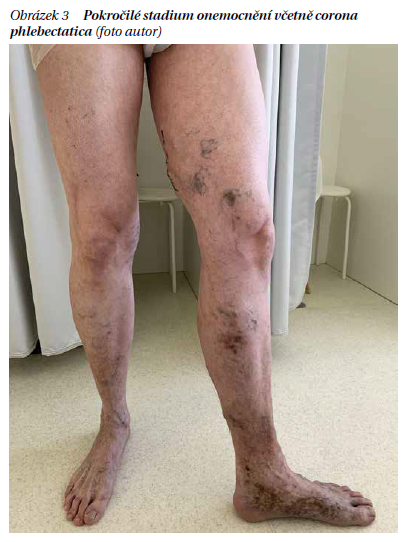
V rozdělení nemocných a léčbě nám napomáhá klasifikace žilního postižení podle CEAP, která se velmi dobře vžila do běžné klinické praxe (tabulka 1). Nejvyužívanější je první písmeno klasifikace (písmeno C), kdy ve zjednodušené formě jsou základním znakem stadia C2 viditelné nekomplikované varixy, stadia C3 otok, stadia C4 kožní změny a u stadií C5 a C6 jsou zhojené, resp. aktivní žilní ulcerace. CEAP klasifikace dále třídí chronické žilní onemocnění podle etiologie (písmeno E) a patofyziologie (písmeno P), anatomicky vymezuje jednotlivé žilní segmenty (písmeno A). Pouze po důkladném klinickém vyšetření a vyšetření pomocí duplexní sonografie je možné navrhnout a přistoupit ke vhodnému léčebnému postupu. Léčba je rozdělena na konzervativní a chirurgickou a liší se vždy podle toho, v jakém stadiu onemocnění je. Zatímco konzervativní léčba je v posledních letech doporučována ve všech stadiích onemocnění, indikace k invazivní (operační) léčbě je vázána na stadia C2 a vyšší.
Konzervativní léčba
Komprese a režimová opatření
Vedle režimových opatření patří mezi pilíře konzervativní léčby křečových žil také kompresivní léčba v podobě bandáží nebo kompresivních punčoch a medikamentózní léčba. Kompresivní punčochy jsou nejúčinnější formou konzervativní terapie, ale mnoho pacientů je však není schopno nosit (podle některých údajů to je až 50 % pacientů). Nejčastějšími důvody jsou problémy s nasazováním, obezita, kontaktní dermatitida, citlivá a fragilní kůže, koexistující závažné tepenné onemocnění dolních končetin nebo neochota a neschopnost kompresivní punčochy pravidelně používat.
Ověřená venofarmaka jsou mnohdy schopná pacientovy obtíže výrazně zmírnit a s výhodou se kombinují právě s kompresivní terapií. Mezi doporučovaná režimová opatření patří dostatek fyzické aktivity, elevace končetin, sprchování chladnou nebo vlažnou vodou, redukce hmotnosti, žilní gymnastika, omezení dlouhodobého sezení a stání a omezení pobytu v horku. Konzervativní postup je základem léčby CVD a měl by předcházet případnému operačnímu zákroku a následně také pooperační léčbu doplňovat.
Venofarmaka
Venofarmaka tvoří heterogenní skupinu léčiv, která jsou přírodního nebo syntetického původu a která svým působením ovlivňují otoky a symptomy ve všech stadiích CVD. Podle složení jsou tříděna do čtyř hlavních kategorií:
- benzopyrony (např. mikronizovaná purifikovaná flavonoidní frakce – MPFF, mikronizovaný diosmin, rutin, troxerutin, kumarin);
- saponiny (např. ruscus aculeatus, escin);
- rostlinné extrakty (např. ginkgo biloba, centella asiatica);
- syntetické látky (např. tribenosid, kalcium dobesilát, benzaron, naftazon).
Za nejvýznamnější je považován jejich antiedematózní efekt, zvýšení žilního tonu a inhibice spouštěcích faktorů zánětlivých kaskád u vyšších stadií CVD. Posledně jmenovaný účinek představuje inhibici adheze leukocytů na žilní stěnu a stěnu chlopní, inhibici uvolnění mediátorů zánětu a syntézu prostaglandinů a zlepšení fibrinolýzy a reologických vlastností krve. Venofarmaka řeší totiž samotnou podstatu CVD, a tou je chronický zánět žilní stěny se všemi negativními důsledky z toho vyplývajícími. Účinné venofarmakum zmírní zánětlivé změny na žilní stěně i chlopních, a proto pacienti rychle cítí úlevu od žilní bolesti, která je vůbec nejčastějším subjektivním příznakem onemocnění. Venotonický účinek venofarmak je důležitý pro zpětný návrat krve z dolních končetin zpět k srdci a zlepšení mikrocirkulace je klíčové pro výživu okolní tkáně.
Operační nebo invazivní řešení
V případě primární žilní nedostatečnosti je klíčová operační léčba, která kauzálně eliminuje reflux. Chirurgická léčba spočívá v odstranění již vzniklých křečových žil a nabízí se několik postupů.
Sklerotizace
K léčbě drobných mikrovarixů a retikulárních žilek v šířce 1–3 mm se zpravidla využívá tekutinová nebo pěnová sklerotizace. Podstatou této metody je aplikace sklerotizačního přípravku do změněné žíly, který žilní stěnu naruší a žíla se postupně vstřebá. K dosažení optimálního výsledku je většinou nutné sklerotizaci opakovat v několika sezeních s časovým odstupem a nosit po stanovenou dobu kompresní punčochy či bandáže. Tento zákrok se provádí ambulantně a pacientovi nepřináší žádná velká omezení, kromě dlouhodobého nošení kompresních punčoch.
Endovenózní postupy (termální i netermální)
Mezi operační zákroky lze vedle tradičního chirurgického výkonu zahrnout termální a netermální nitrožilní metody, kam řadíme odstranění křečových žil pomocí laseru, radiofrekvenční ablace nebo žilního lepidla. Mechanizmus tepelného poškození spočívá v nepřímém zahřátí žilní stěny bublinkami páry a v přímém kontaktu mezi koncem laserového vlákna nebo radiofrekvenčního katétru s vlastní stěnou, což vyústí v postupný uzávěr žíly. Hlavním rozdílem a současně výhodou oproti klasickým chirurgickým technikám je podstatně rychlejší rekonvalescence a možnost ambulantního provedení, přičemž ne každý pacient je k těmto metodám vhodný a indikován. Miniinvazivní operace se provádějí většinou ambulantně, v lokální anestezii a rekonvalescence trvá 1–2 týdny. Podstatná je přítomnost dostatečně dlouhého a přímého úseku insuficientní kmenové žíly, což je základní podmínkou pro nitrožilní metody obecně.
Netermální metody mají výhodu v možnosti provést výkon bez lokální anestezie (mimo umrtvení místa vpichu) a řadíme mezi ně například aplikaci biologického lepidla nebo využití mechanicko-chemické ablace. Tyto metody nabízejí nejen slibné výsledky, ale navíc v případě použití biologického lepidla nevyžadují ani následné nošení kompresních punčoch. Nicméně každá z těchto metod má své výhody a nevýhody (kam patří i indikační limity).
Tradiční operační řešení
Klasická chirurgická metoda patří k zákrokům s delším obdobím pooperační rekonvalescence a většinou s nutností krátkodobého pobytu v nemocnici. Tzv. stripping je odstranění celého nefunkčního úseku povrchového žilního kmene velké (VSM) nebo malé safény (VSP), nejčastěji v úseku od třísla do podkolení, resp. od podkolení do poloviny bérce. Vážnější komplikace spojené s operačním zákrokem jsou velmi málo časté, ale běžné jsou pooperační hematomy a pooperační bolestivost – ta většinou do několika dnů ustoupí, modřiny se během několika týdnů vstřebají. U části pacientů vznikají dočasně pocity snížené citlivosti v oblasti nohy a bérce, což souvisí s blízkým vztahem senzitivních nervů s odstraněnou žílou. Hlavní nevýhodou klasických metod je delší rekonvalescence (3–5 týdnů) většinou spojená s pracovní neschopností. Z dlouhodobého hlediska však stran efektivity výkonů (návratnosti onemocnění) není mezi klasickými i nitrožilními metodami žádný zásadní rozdíl.
Závěr
Základem úspěšné léčby a omezení komplikací CVD je vždy kvalitní a důkladné ultrazvukové vyšetření povrchového i hlubokého žilního systému. Již při prvních projevech žilního onemocnění je vhodné zahájit terapii, jejímž základem je konzervativní přístup a v indikovaných případech pak operační léčba. Invazivní léčba bohužel neřeší příčinu tohoto onemocnění, ale až jeho důsledek. CVD je celoživotní chronický problém a vyznačuje se postupným zhoršováním a tendencí k recidivám, proto je u něj doporučována dlouhodobá konzervativní léčba ověřenými venofarmaky. Tyto preparáty dokáží zmírňovat symptomy a snižovat riziko zhoršování onemocnění.
MUDr. Robert Vlachovský, Ph.D.
II. chirurgická klinika, Centrum cévních onemocnění LF MU a FN u sv. Anny v Brně
VASCUMED Centrum žilní chirurgie, Brno