Diabetická retinopatie je komplikací diabetu, která může vést k předčasné ztrátě zraku. Screeningový program garantuje vyšetření očního pozadí všem osobám s diabetem jednou ročně, podle aktuálních českých dat se jej však účastní pouze 60 % pacientů. Cílem vyšetření očního pozadí s využitím umělé inteligence v ambulanci diabetologa je důsledná realizace screeningu u všech dispenzarizovaných pacientů s diabetem a zmírnění negativních dopadů diabetické retinopatie na kvalitu života.
Diabetická retinopatie (DR) patří mezi klasické mikrovaskulární komplikace diabetu. Může se vyskytnout u nemocných s různými typy diabetu. Incidence a průběh DR úzce souvisí s kompenzací diabetu. Retinopatie se typicky rozvíjí zhruba po 15 letech trvání cukrovky. Při jejím rozvoji se uplatňuje kromě hyperglykemie také vysoký krevní tlak, dyslipidemie, nefropatie a nediabetická onemocnění oční sítnice. Proliferativní forma DR je ovlivněna i geneticky.
Incidence a patogeneze diabetické retinopatie
V České republice je pro diabetes sledován milion lidí. DR trpí zhruba 100 000 osob. Asi jedna čtvrtina těchto pacientů má proliferativní formou DR, která je nejvíce spojená s rizikem ztráty zraku. Aktuální evropská data hovoří až o 19 % osob, u kterých je diabetes komplikován DR.
Při DR dochází jednak k poruše mikrocirkulace v oční sítnici, jednak k neurodegenerativním změnám. Hyperglykemie vede nejprve k dilataci kapilár, což považujeme za regulační mechanizmus vedoucí ke zlepšení metabolizmu sítnice. Pokud však hyperglykemie trvá, rozvíjí se kaskáda patologických změn, a ty nakonec vedou k porušení bariéry mezi krví a sítnicí. DR se nejprve projevuje morfologickými změnami kapilár, takzvanými mikroaneuryzmaty. Změny na úrovni pericytů a endoteliálních buněk dále vedou k uzavření kapilár a ischemii. Proces doprovází tvorba lokálních angiogenních faktorů, mezi které patří například angiopoetiny, VEGF (vaskulární endoteliální růstový faktor) nebo HIF-1 (hypoxií indukovaný faktor 1). K hypoxii sítnice přispívají také chronické zánětlivé změny a neurodegenerace. Na podkladě těchto změn může dojít ke tvorbě nových cév, tzv. proliferaci. Tyto nově vytvořené cévy jsou však křehké, a pokud dojde k porušení jejich stěny, mohou způsobit sítnicové nebo sklivcové krvácení. V pokročilých fázích proliferativní retinopatie jsou vysoké hodnoty hladin zánětlivých markerů a dochází k rozvoji fibrózy. Tím se zvyšuje riziko vzniku trakčního odchlípení sítnice a definitivní ztráty zraku.
Z popisu patofyziologických procesů vyplývá, že diabetická retinopatie zahrnuje kontinuum různých změn, které v čase mohou progredovat až k úplné ztrátě zraku.
Screening s vyhodnocením oftalmologa
Včasný záchyt DR je v České republice realizován pomocí screeningu, který je hrazen z veřejného zdravotního pojištění jednou ročně. V současné době lze screening realizovat buď klasickým vyšetřením u očního lékaře, nebo v ambulanci diabetologa pomocí fotografie sítnice vyhodnocené umělou inteligencí (artificial intelligence – AI).
Vyšetření oftalmologem zahrnuje stanovení nejlépe korigované zrakové ostrosti, měření nitroočního tlaku, gonioskopii, vyšetření předního očního segmentu a zhodnocení nálezů na sítnici s využitím nepřímé oftalmoskopie. Výhodou je využití širokoúhlého systému, který zobrazí i periferii sítnice. Dalším moderním prvkem v hodnocení nálezů na sítnici je fotografie očního pozadí s následným vyhodnocením red free fotografie. Elektivně mohou být indikována i další vyšetření, např. optická koherenční tomografie (OCT), OCT angiografie a fluorescenční angiografie.
Diabetická retinopatie je diagnostikována, pokud je nalezena některá z následujících patologií:
- mikroaneuryzmata;
- sítnicové hemoragie;
- venózní abnormality – dilatace, (omega) kličky, korálkování průběhu vén;
- vatovitá ložiska;
- intraretinální mikrovaskulární abnormality (IRMA);
- ztluštění sítnice – edém;
- ischémie sítnice;
- tvrdé exsudáty (lipidová depozita);
- sítnicové neovaskularizace na terči zrakového nervu (neovascularization at the disc – NVD);
- sítnicové neovaskularizace mimo terč zrakového disku, zpravidla okolo arkád (neovascularization elsewhere – NVE);
- neovaskularizace duhovky;
- neovaskularizace řasnatého tělesa;
- epiretinální membrány;
- sklivcové krvácení;
- trakční odchlípení sítnice.
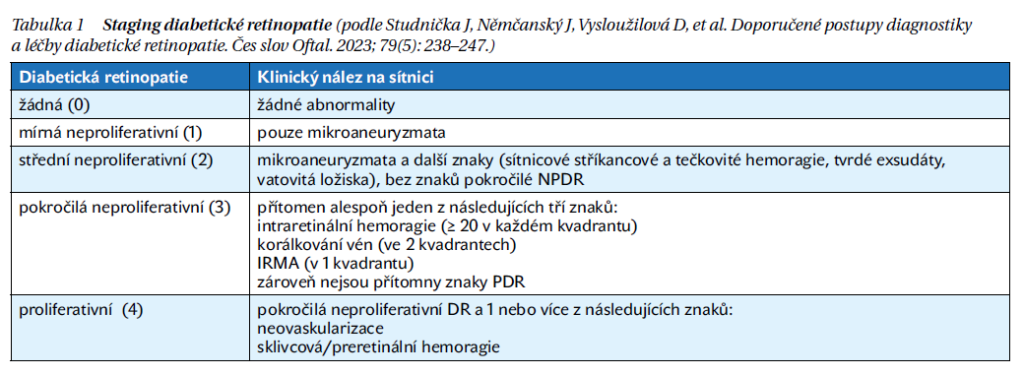
Podle přítomnosti uvedených lézí rozdělujeme DR na dva základní typy: neproliferativní a proliferativní. Běžně se používá rovněž staging, který shrnuje tabulka 1.
Léčba diabetické retinopatie
Základním předpokladem je dosažení dobré kompenzace diabetu a dalších rizikových faktorů cévních onemocnění.
Specifická léčba DR zahrnuje laserovou fotokoagulaci, intraokulární aplikaci léků a léčbu chirurgickou. V řadě případů je potřeba metody kombinovat.
Diagnóza DR je vždy důvodem k intenzivnější léčbě diabetu a k dosažení nižších cílových hodnot glykovaného hemoglobinu (HbA1c). Při plánování léčebné strategie je třeba brát v potaz riziko vzniku syndromu časného normoglykemického zhoršení DR. Při významném poklesu HbA1c může dojít k progresi DR. Kroky vedoucí ke zlepšení kompenzace je proto potřeba koordinovat se specializovanou oftalmologickou péčí, může být indikováno např. zahájení laserové fotokoagulace. Současně s intenzivnější léčbou diabetu je třeba dbát na dodržování cílových hodnot krevního tlaku a snížení hladiny LDL cholesterolu. Lze rovněž využít efektu fenofibrátu, u nějž bylo prokázáno snížení rizika DR ve studiích FIELD a ACCORD.
Laserová léčba DR je dnes realizována formou panretinální fotokoagulace. Jejím cílem je ošetření prosakujících mikroaneuryzmat a tepelná destrukce ischemické sítnice, která napomáhá zvýšení přísunu kyslíku do sítnice a snížení vyplavování cytokinů a angiogenních faktorů. Přestože jde o metodu destruktivní povahy, je velmi účinnou prevencí ztráty zraku u pokročilých stadií neproliferativní i proliferativní DR. Lze ji aplikovat i u těhotných žen. Moderní je ošetření takzvaným matricovým argonovým laserem, který znamená časovou úsporu i sníženou zátěž pro pacienta.
Nitrooční aplikace léků je vyhrazena pro léčbu proliferativní DR. Používají se preparáty ze třídy anti-VEGF, zejména ranizumab a aflibercept. Léčba anti-VEGF preparáty je šetrnější než panretinální fotokoagulace, i když obě metody lze kombinovat.
Komplikované formy diabetické retinopatie lze léčit i chirurgicky s využitím pars plana vitrektomie. Mezi hlavní indikace patří nově vzniklý hemoftalmus nebo jeho recidiva, trakční odchlípení sítnice, gliovaskulární retinovitreální proliferace nebo preretinální trakční membrány, eventuálně v kombinaci s diabetickým makulárním edémem.
Zavedení screeningu DR s využitím AI
V České republice je dlouhodobě doporučováno, aby měl každý pacient s diabetem vyšetření oční sítnice jednou ročně bez ohledu na trvání diabetu. Screening je hrazen ze zdravotního pojištění. Data zdravotních pojišťoven však dlouhodobě prokazují, že screeningu se účastní pouze cca 60 % diabetické populace. Mezi překážky v realizaci screeningu DR patří vyšetření v artificiální mydriáze, nutnost návštěvy specializované oční ambulance i přetížení očních ambulancí, kde se čekací doba na vyšetření pohybuje běžně kolem 4–6 měsíců.
Od roku 2022 proto zdravotní pojišťovny ve spolupráci s Českou diabetologickou společností ČLS JEP umožňují alternativní formu screeningu realizovanou diabetologem, která spočívá v pořízení fotografie očního pozadí nemydriatickou kamerou a vyhodnocení této fotografie v aplikaci založené na využití AI.
Screening DR v ambulanci diabetologa je určen pro pacienty, kterým nebyla již dříve diagnostikována DR. Kontraindikací jsou neprůhledná optická média nebo monokulus.
K vyšetření očního pozadí se používá plně automatická nonmydriatická fundus kamera, která pořídí několik fotografií sítnice obou očí. Fotografie se následně nahrají do aplikace, která je registrována jako zdravotnický prostředek CE třídy 2a nebo vyšší. K dispozici je několik programů, které fotografie sítnice hodnotí pomocí AI a tzv. deep learning nebo machine learning. Díky využití AI jdou možnosti těchto systémů daleko za možnosti lidského oka, umožňují přesnější hodnocení počtu a distribuce různých patologických jevů, barevné filtrování a podobně. Díky těmto možnostem mají aplikace využívající AI vysokou senzitivitu i specificitu a výbornou úroveň shody s hodnocením oftalmologem/sítnicovým specialistou. Pokud je stanovena diagnóza DR, je pacient odeslán na vyšetření k oftalmologovi nebo do specializované retinální poradny. U pacientů, kteří nemají známky DR, je indikováno opakování screeningu po roce.
Aplikací, které využívají k hodnocení fotografií očního fundu AI, je celá řada. Největší datový soubor má aplikace LumineticsCore (dříve IDx-DR), která se používá v některých státech USA. Google DR algorithm je využíván ke screeningu DR v Thajsku. Evropské aplikace Retinalyze a RetCAD umožňují kromě DR také detekci věkem podmíněné makulární degenerace. Českým příspěvkem je program Aireen, který získal certifikaci CE třídy IIb v roce 2023. V Česku je také využíván program Airdoc, s certifikací CE třídy IIa, jehož vyhodnocovací systém pomocí AI byl popsán v časopisu Lancet.
Závěr
Vyšetření rizika DR s využitím AI v ambulanci diabetologa signifikantně zkracuje čas ke stanovení diagnózy DR, snižuje zátěž očních specialistů a umožňuje cílené směřování indikovaných pacientů na specializovaná pracoviště.
Současně je výhodou, že nově zachycenou DR lze ihned využít k adekvátnímu nastavení cílů léčby diabetu. Bez zbytečného odkladu je možné intenzifikovat terapii diabetu a komorbidit a posílit motivaci pacienta pro nefarmakologická opatření, která jsou pro zlepšení kompenzace diabetu nezbytná. Nejmodernější technologie tak napomáhá k praktickému naplnění cílů péče o nemocné s diabetem v naší zemi.
MUDr. Barbora Doležalová
Univerzita Pardubice, Fakulta zdravotnických studií a INTENDIA klinika s.r.o. Chrudim