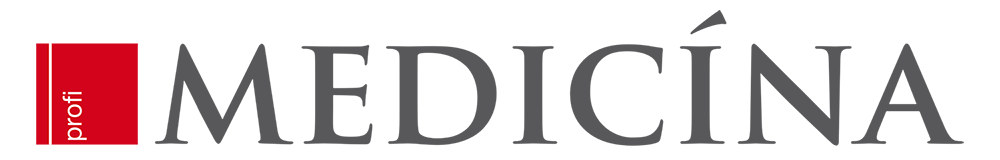Dyslipidemie zásadně ovlivňuje vznik a rozvoj aterosklerózy a s tím související výskyt kardiovaskulárních příhod. Možnostem a souvislostem léčby dyslipidemie se věnovalo sympozium společnosti Sanofi-Aventis v rámci XXX. výročního sjezdu České kardiologické společnosti, který proběhl 8.–10. května 2022 tradičně v Brně. Předsedajícím odborného bloku byl prof. MUDr. Petr Ošťádal, Ph.D., z Kardiovaskulárního centra Nemocnice Na Homolce v Praze.
Češi jsou na tom hůře ve srovnání se západní Evropou
O možnostech ovlivnění kardiovaskulárního (KV) rizika a rezervách v této oblasti informoval v úvodu prof. MUDr. Michal Vrablík, Ph.D., z 3. interní kliniky 1. LF UK a VFN v Praze. Jak v úvodu konstatoval, KV mortalita ve vyspělých zemích kontinuálně klesá, Česká republika má však podle údajů publikovaných v European Heart Journal v roce 2021 dvojnásobnou úmrtnost na KV onemocnění oproti některým západoevropským zemím. Na vině je mimo jiné vysoká prevalence kouření, vysoká konzumace alkoholu a rovněž nedostatek fyzické aktivity.
V letech 2015–2018 u nás probíhala pod vedením prof. Renaty Cífkové studie Czech post-MONIKA, která sledovala prevalenci hlavních rizikových faktorů KV onemocnění v české populaci. Studie ukázala, že zatímco jsou naši občané poměrně dobře obeznámeni s problematikou a rizikovými faktory hypertenze (cca 75 % má znalosti, 62 % se léčí), v případě dyslipidemie je situace mnohem horší. Ve věkové kategorii 45–54 let je prevalence dyslipidemie muži/ženy 85/79 % a věkové kategorii 55–64 dokonce 89/93 %. Alarmující je i skutečnost, že stoupá počet osob s manifestním diabetes mellitus 2. typu, přičemž počet diabetiků v ČR již přesáhl milion. Předpokládá se navíc, že v populaci jsou další stovky tisíc jedinců s prediabetem.
Největší rezerva je v léčbě dyslipidemie
Jestliže se podíváme na nevyužitý potenciál ovlivnění KV mortality, pak největší rezerva je podle prof. Vrablíka právě v oblasti plazmatických lipidů. Snížení hladin cholesterolu nejvýznamněji přispělo k pozitivnímu trendu KV mortality v posledních desetiletích. Kontrolou dyslipidemie je možné situaci ještě dále zlepšit. Smyslem hypolipidemické léčby je snaha o dosažení cílových hodnot plazmatických lipidů a lipoproteinů. Optimální cílové hodnoty v závislosti na KV riziku ukazuje tabulka 1.
Tabulka 1 Cílové (optimální) hodnoty plazmatických lipidů a lipoproteinů, podle ESC/EAS 2019
Dosažení aktuálních cílových hodnot, zejména u pacientů s vyšším KV rizikem, není možné bez moderní farmakoterapie a jejích kombinací, jak dále zdůraznil prof. Vrablík. Vedle tradiční léčby statiny a ezetimibem se dnes uplatňují také PCSK9 inhibitory. Kombinace těchto tří lékových modalit vede k významnému snížení hladin cholesterolu u léčených pacientů. Ukazuje se, že u pacientů s nejvyšším KV rizikem vede přidání PCSK9 inhibitorů až k požadovanému 70% snížení LDL cholesterolu (LDL-C).
Včasný záchyt rizikových osob a účinná léčba jsou předpokladem úspěšné kontroly dyslipidemie. Pomoci mohou i specializovaná centra pro léčbu primární hypercholesterolemie a smíšené dyslipidemie (k březnu 2022 jich je v ČR 26). Zlepšit situaci mohou podle prof. Vrablíka i jednotliví odborníci ve svých ordinacích, a sice následováním doporučení odborných skupin. Ať už se jedná o nasazení statinů v případě diagnostikované dyslipidemie či intenzifikaci léčby při nedosažení cílových hodnot LDL-C. Pacienta je pak potřeba přesvědčit o nezbytnosti hypolipidemické léčby, rozptýlit jeho obavy z nežádoucích účinků léčby a pravidelně sledovat, zda má dobrou adherenci k léčbě, což je jeden z předpokladů dosažení požadovaných hodnot plazmatických lipidů.
Prevalence dyslipidemie v ČR je vysoká
O souvislostech dyslipidemie v primární prevenci aterosklerózy hovořila v dalším příspěvku prof. MUDr. Renata Cífková, CSc., z Centra kardiovaskulární prevence 1. LF UK a FTN v Praze.
Příčiny poklesu úmrtnosti na ICHS ve vybraných zemích zkoumala studie IMPACT publikovaná v roce 2012. Výsledky ukázaly, že přibližně z 60 % se na tomto snížení mortality podílí ovlivnění rizikových faktorů, zatímco léčba pouze ze 40 %.
Ze studie MONICA (1997–2017) vyplynulo, že v průběhu posledních 30 let došlo k poklesu cholesterolemie o 0,9 na úrovni populace, což, jak zdůraznila prof. Cífková, má významný vliv na populační KV morbiditu a mortalitu. V hypolipidemické léčbě, která zaznamenala v tomto období nárůst ze 4 na 12 %, dominovaly v 90. letech fibráty, zatímco v posledních zhruba 15 letech jednoznačně převládají statiny. Bohužel se stále nedostatečně využívá kombinovaná hypolipidemická léčba.
Přednášející poté prezentovala důležité poznatky ze studie Czech post-MONICA, která sledovala prevalenci hlavních rizikových faktorů kardiovaskulárních onemocnění v české populaci v letech 2015–2018. Data potvrdila vysokou prevalenci dyslipidemie v ČR, přičemž výskyt je relativně vysoký již ve věkové skupině 25–34 let (u mužů 57 %, u žen 42 %), dále narůstá s věkem a vůbec nejvyšších hodnot dosahuje ve věkové skupině 56–64 let, zejména u „postmenopauzálních“ žen (až 94 %).
Data ze studie Czech post-MONICA mimo jiné také ukázala, že v případě pacientů bez manifestního KV onemocnění je v primární prevenci léčeno hypolipidemiky jen 10 %. Léčeni jsou především starší jedinci, muži, pacienti s obezitou, diabetem a hypertenzí. Cílové hodnoty LDL-C pod 3 mmol/l dosahovalo ve studii pouze 64 % léčených pacientů. Co se týče hypolipidemické léčby, průzkum potvrdil, že se minimálně využívá kombinace léčiv.
Autoři studie se zaměřili také na diagnostiku familiární hypercholesterolemie (FH). Diagnostickým kritériem FH je celkový cholesterol nad 8 mmol/l a/nebo LDL-C nad 5 mmol/l. Tyto hodnoty byly v průběhu šetření nalezeny u 64 osob, přičemž převážná většina z nich nebyla medikamentózně léčena.
Závažnou dyslipidemii je třeba léčit
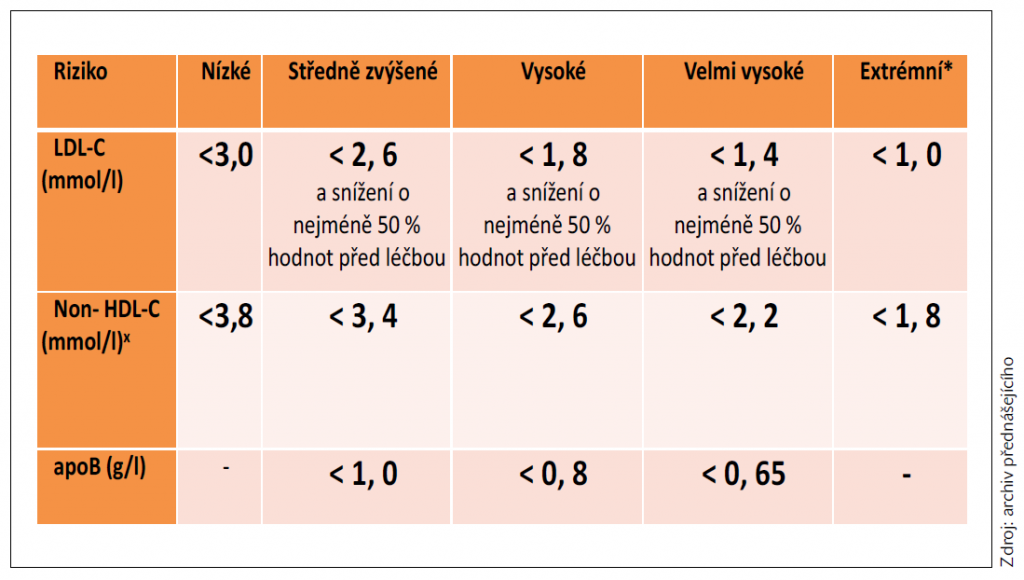
Studie Czech post-MONICA potvrdila na reprezentativním vzorku (n = 2 621) české populace středního věku vysokou prevalenci základních rizikových faktorů KV onemocnění, které jsou příčinou stále vysoké mortality z KV příčin v České republice. Ukazuje se, že od roku 1985 významně klesá celkový a non-HDL cholesterol, což významně přispělo k poklesu celkové a KV mortality v ČR. Výsledky vyšetření náhodně vybraného vzorku české populace v letech 2015–2018 však dále ukazují, že ovlivnění dyslipidemie v primární prevenci je nedostatečné. Pouze 41 % dosahuje LDL-cholesterolu ˂ 3,0 mmol/l a pouze 64 % HLP+ dosahuje LDL-cholesterolu ˂ 3,0 mmol/l. Za pozornost stojí i to, že přes příznivý vývoj stále 2,4 % osob středního věku mají závažnou dyslipidemii a nejsou medikamentózně léčeny (obrázek 1).
Graf 1 Prevalence závažné dyslipidemie v ČR – období 1985–2018. Data ze studie Czech post-MONICA
Jak dosáhnout léčebných cílů po infarktu myokardu?
Hypolipidemická léčba v sekundární prevenci po infarktu myokardu (IM) byla tématem poslední přednášky, které se ujal předsedající sympozia prof. MUDr. Petr Ošťádal, Ph.D.
Pacient po akutním IM je v guidelines Evropské kardiologické společnosti (ESC) a Evropské společnosti pro aterosklerózu EAS z roku 2019 zařazen do kategorie velmi vysokého KV rizika. V souvislosti s tím byly v roce 2019 stanoveny nové léčebné cíle. Základem je dosažení LDL-C < 1,4 mmol/l a současně jeho redukce minimálně o 50 % oproti vstupní hodnotě. U pacientů s opakovanou KV příhodou během 2 let na maximální tolerované dávce statinu by pak cílová hodnota LDL-C měly být dokonce < 1 mmol/l. Guidelines přitom zohledňují prokázaný lineární vztah mezi hodnotou LDL-C a KV rizikem. Snahou léčby je dosáhnout co nejnižší hladiny LDL-C.
Co nám říkají studie s hypolipidemiky
Studie MIRACLE z roku 2001, která porovnávala účinek atorvastatinu proti placebu, potvrdila, že intenzivní statinová léčba významně snižuje riziko KV příhod. Další studie, PROVE-IT z roku 2004, srovnávala léčbu pravastatinem 40 mg vs. atorvastatinem 80 mg. Výsledky ukázaly, že intenzivnější statinová léčba po IM vede k nižšímu výskytu KV příhod (22,4 vs. 26,3 %). Efekt ezetimibu přidaného k simvastatinu 40 mg sledovala studie IMPROVE-IT z roku 2015. Studie přinesla zjištění, že simvastatin 40 mg není optimální léčba po IM, neboť nejde o intenzivní léčbu. Po 7 letech sledování byl výskyt KV příhod nižší u kombinace než v případě monoterapie statinem.
Také pro nová hypolipidemika ze skupiny inhibitorů PCSK9 jsou již k dispozici důkazy ze studií. Účinek evolokumabu hodnotila studie FOURIER z roku 2017, do níž bylo zařazeno přes 27 000 pacientů s klinicky významnou aterosklerózou. Dramatické snížení LDL-C (o 59 %) ve skupině s evolokumabem potvrdily i klinické výsledky, v nichž došlo ke snížení výskytu KV příhod o 15 %.
Studie ODYSSEY OUTCOMES z roku 2018 prokázala efekt dalšího inhibitoru PCSK9 – alirokumabu, který významně snížil riziko KV příhod u pacientů po akutním koronárním syndromu po přidání k intenzivní statinové léčbě. Do studie bylo zařazeno přes 18 000 pacientů. Ve studii byla léčba ve skupině s alirokumabem spojena též s nižší celkovou, mortalitou (o 15 %). Aktuálně publikovaná analýza této studie identifikovala 5 metabolických rizikových faktorů, které jsou spojené se zvýšeným rizikem KV příhod: hyperglykemii, hypertenzi, vyšší BMI, hypertriglyceridemii a nízký HDL cholesterol. Riziko KV příhody bylo ve studii tím vyšší, čím více měl pacient rizikových faktorů.
Strategie hypolipidemické léčby po infarktu myokardu
Guidelines EAS a ESC na základě dostupné evidence doporučují:
1. U všech nemocných co nejdříve po AIM nasadit intenzivní statinovou léčbu.
2. Za 4–6 týdnů po nasazení zkontrolovat hladinu lipidů a zjistit, zda bylo dosaženo léčebného cíle.
3. Pokud léčebného cíle dosaženo nebylo ani na maximálně tolerované dávce statinu, přidat ezetimib.
4. Pokud ani na kombinaci statinu s ezetimibem není dosaženo léčebného cíle, přidat inhibitor PCSK9.
Jak ještě zlepšit péči o nemocné?
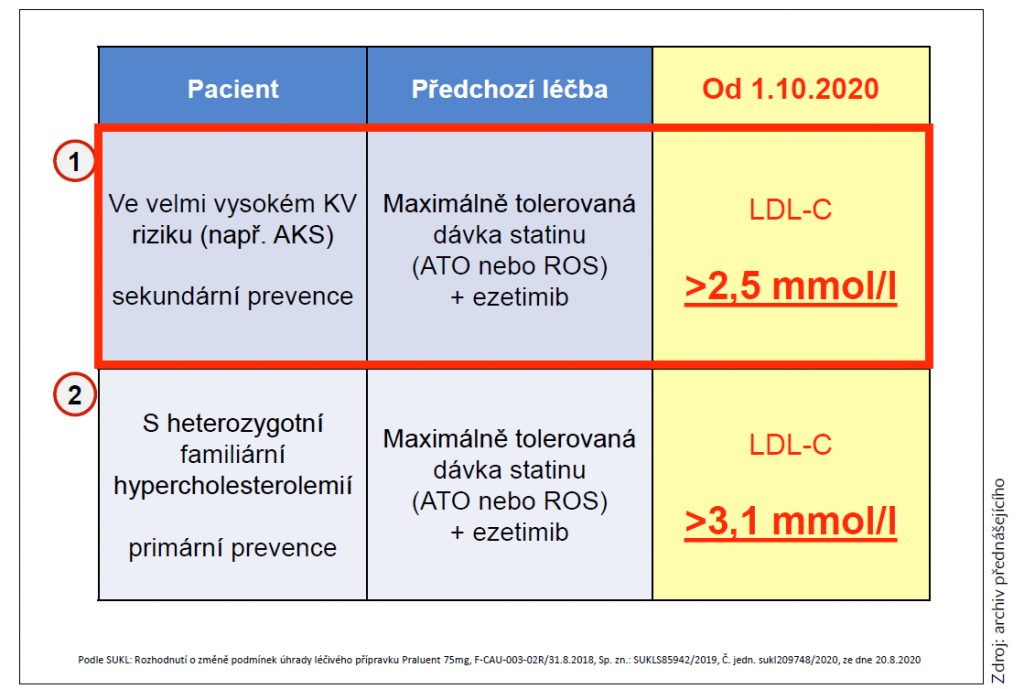
Prostor pro zlepšení péče o nemocné s akutním koronárním syndromem je podle prof. Ošťádala na úrovni pacienta, nemocnice i ambulancí. Pacient by měl při propouštění z nemocnice obdržet informace týkající se významu nízké hladiny LDL-C pro další prognózu. Pacient by dále měl znát hodnotu cílové hladiny svého LDL-C a být motivován, aby jí dosáhl. V propouštěcí zprávě z nemocnice má být uvedeno, jak postupovat v případě hypolipidemické léčby, kdy kontrolovat lipidogram a zda byla (či proč nebyla) pacientovi nasazena intenzivní statinová léčba. V případě nedosažení cílových hodnot LDL-C při dodržení všech doporučení má ošetřující lékař kontaktovat PCSK9i centrum. Úhradové podmínky pro PCSK9 shrnuje tabulka 2.
Tabulka 2 Úhradové podmínky pro nasazení inhibitorů PCSK9
Nemocní po IM mají velmi vysoké riziko další KV příhody. Pečlivě vedená sekundární prevence může významně snížit pravděpodobnost vzniku další KV příhody. Intenzivní hypolipidemická léčba patří v tomto ohledu mezi nejúčinnější nástroje, které máme k dispozici.
MUDr. Andrea Skálová