Další ze série webinářů Sanofi Cardio Academy, o nichž pravidelně informujeme v časopise Profi Medicína, se zaměřil na problematiku terapie dyslipidemie v praxi. Příspěvky odborníků se věnovaly hypolipidemické léčbě v akutní kardiologii, (ne)dosahování cílových hodnot krevních lipidů a významu inhibitorů PCSK9. Předsednictví se tentokrát ujal prof. MUDr. Richard Češka, CSc., z Centra preventivní kardiologie III. interní kliniky 1. LF UK a VFN Praha.
Hypolipidemická léčba v akutní kardiologii
Je hypolipidemická léčba indikována u akutního koronárního syndromu (AKS)? Odpovědět na tuto otázku se pokusil v prvním příspěvku prof. Češka.
Nemoci srdce spolu s onkologickými onemocněními a cévními nemocemi mozku dominují na předních příčkách žebříčku úmrtnosti v České republice. Ačkoli přibližně od 80. let minulého století lze pozorovat setrvalý pokles kardiovaskulární (KV) mortality v evropských zemích, stále je zde prostor pro zlepšení. Snížení celkové mortality je přitom úzce spjato se snížením KV mortality.
Je důležitější KV prevence, nebo intervence? Jak připomenul prof. Češka, Česká republika se pyšní „zlatou medailí“ v léčbě akutního koronárního syndromu. Akutní kardiologie je velmi oblíbená a přitažlivá pro mladé lékaře. Zapomínat by se však nemělo ani na ovlivnění KV rizikových faktorů (LDL-C, hypertenze, kouření, obezita…). Prevence se totiž na snižování KV mortality podílí přibližně z 50 %. Nedílnou součástí primární i sekundární prevence po AKS je hypolipidemická léčba.
Akutní léčba, jak dále prof. Češka shrnul, je neodmyslitelně spjatá s logistikou, transportem pacienta do kardiocentra, revaskularizací a pobytem na koronární jednotce. Měla by být její součástí i hypolipidemická léčba? Je třeba si uvědomit, že v pozadí většiny KV onemocnění stojí ateroskleróza. Avšak zatímco rizikové faktory, jako hypertenze, kouření či diabetes, jsou považovány za její akcelerátory, LDL cholesterol (LDL-C) představuje kauzální rizikový faktor zodpovědný za její rozvoj. Bez LDL-C totiž ateroskleróza nevznikne, přičemž pro dosahování cílových hodnot LDL-C platí pravidlo „čím níže, tím lépe“, ale rovněž „čím déle, tím lépe“ a „čím dříve, tím lépe“.
Hypolipidemika co nejdříve a co nejefektivněji
Data ze studií ukazují, že nasazení hypolipidemické léčby ihned po AKS má významný efekt. Ve studii MIRACLE snížil atorvastatin oproti placebu u pacientů po infarktu myokardu o 16 % KV příhody a o 50 % výskyt fatálních i nefatálních cévních mozkových příhod. Ve studii PROVE-IT, do níž bylo zařazeno přes čtyři tisíce pacientů, došlo ve skupině léčené atorvastatinem k poklesu mortality o 16 % oproti pravastatinu. Pokles mortality na KV příhody o 19 % byl zaznamenán také v metaanalýze 13 studí s 18 tisíci pacientů po AKS léčených statiny. Z uvedených výsledků je zřejmé, že statiny u AKS zlepšují prognózu nemocných. Přidáním ezetimibu ke statinové léčbě pak může dojít k dalšímu snížení LDL-C a další redukci KV příhod po AKS, jak potvrdila studie IMPROVE-IT. Jak zdůraznil prof. Češka, platí to zejména pro pacienty s diabetes mellitus 2. typu (DM2) po AKS, kteří by vždy měli být propouštěni z hospitalizace s touto dvojkombinací.
Benefit hypolipidemické léčby po AKS reflektují i guidelines Evropské kardiologické společnosti (ESC), která doporučují podávat vysokou dávku statinu v kombinaci s ezetimibem, eventuálně s přidáním inhibitorů PCSK9. Efekt alirokumabu proti placebu potvrdila studie ODYSSEY OUTCOMES. Uvedená triple terapie (statin – ezetimib – PCSK9i) může u nejrizikovějších pacientů po AKS přinést největší užitek. Vedle časného podání hypolipidemik je důležitá i jejich intenzifikace. Jak již bylo uvedeno, LDL-C má zásadní význam pro rozvoj aterosklerózou podmíněných KV onemocnění (ASKVO). Podle prof. Češky není tolik důležité, jak se dosáhne cílové hodnoty LDL-C, zásadní je efektivní snížení respektující princip „čím níže, tím lépe“. Kombinace hypolipidemik tomu může výrazně napomoci.
Návaznost léčby po propuštění z hospitalizace je rovněž důležitá. Česká kardiologická společnost připravila Doporučení do propouštěcí zprávy nemocného s AKS. Součástí zprávy je doporučení intenzivní statinové léčby s kontrolou lipidogramu a eventuální intenzifikací hypolipidemické léčby pomocí inhibitorů PCSK9 při nedosažení cílových hodnot.
Komu předepsat inhibitory PCSK9
Kdo může profitovat z léčby inhibitory PSCK9, vysvětlil v dalším příspěvku doc. MUDr. Lukáš Zlatohlávek, Ph.D., zCentra preventivní kardiologie III. interní kliniky 1. LF UK a VFN Praha.
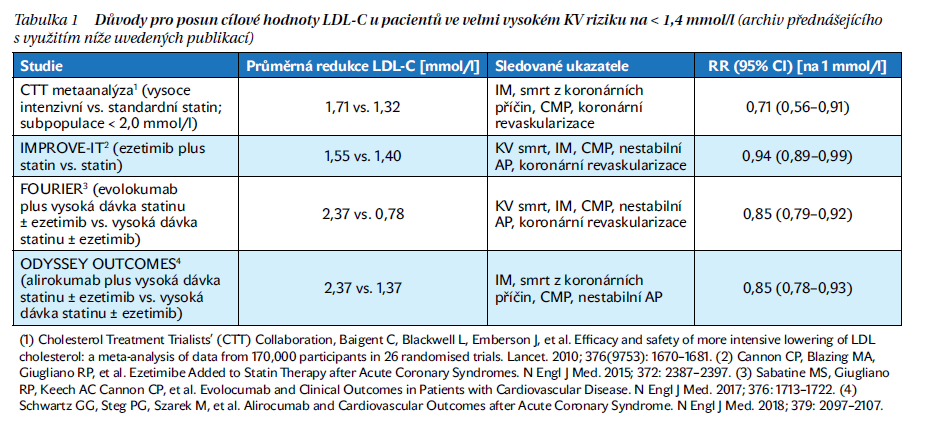
K požadovanému snížení KV mortality lze podle doc. Zlatohlávka dospět s efektivním využitím nástrojů, které dnes máme k dispozici. Je to správné využívání hypolipidemické léčby, to znamená indikace vysokých dávek statinů a dalších léků, používání fixních kombinací a v neposlední řadě také začlenění inhibitorů PSCK9 do hypolipidemické léčby. Léčba by měla vycházet ze stanovení KV rizika. Na základě doporučených postupů ESC/EAS pro management dyslipidemie z roku 2019 došlo k posunu cílových hodnot krevních lipidů, přičemž u pacientů s extrémním KV rizikem by mělo být dosaženo LDL-C pod 1 mmol/l. Ke stanovení takto přísných hodnot došlo na podkladě metaanalýz velkých statinových studií (tabulka 1).
Úprava životního stylu patří mezi základní intervence snižující KV riziko. Mezi dietní opatření se řadí redukce transnasycených mastných kyselin a saturovaných tuků, zvýšení příjmu fytosterolů, vlákniny a červené rýže, naopak do pozadí ustoupilo omezení příjmu cholesterolu.
Při neúspěšné intervenci životního stylu přichází na řadu farmakoterapie. Lékem první volby jsou nadále statiny, přičemž podle dosavadních poznatků je nejúčinnější rosuvastatin a atorvastatin. Při nedosažení cílových hodnot LDL-C se přidává ezetimib, který společně se statinem zajišťuje tzv. duální inhibici – redukuje intrahepatální syntézu cholesterolu a snižuje plazmatickou hladinu LDL-C. Fixní kombinace zlepšují compliance pacientů s léčbou. K dosažení cílových hodnot lipidů dále mohou pomoci fibráty a PCSK9i.
Pozor na „normální“ hodnoty LDL-C u diabetiků
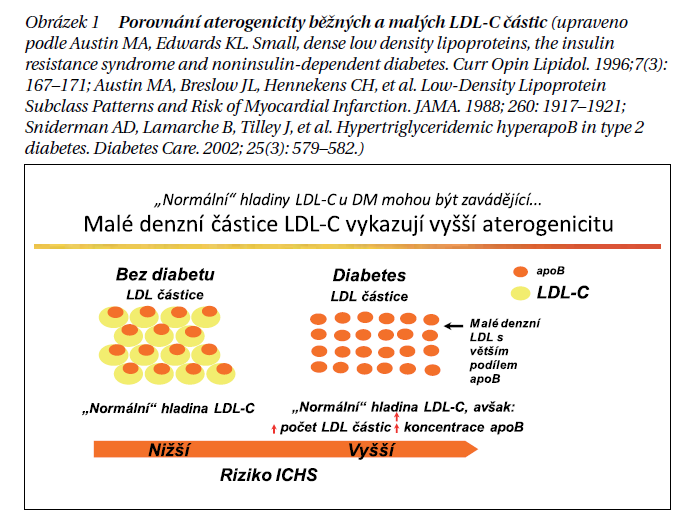
Jak dále vyzdvihl doc. Zlatohlávek, s narůstající prevalencí metabolického syndromu v populaci strmě přibývá také pacientů s diabetes mellitus 2. typu. Předpokládá se přitom, že 25 % populace žije s nerozpoznaným diabetem. Je známo, že přítomnost DM2 je spojena s rozvojem závažných mikro- i makrovaskulárních komplikací. U pacientů s DM2 se lze navíc paradoxně setkat s nepříliš vysokým LDL-C. „Normální“ hodnoty zde mohou být zavádějící. U těchto pacientů se totiž ve větší míře vyskytují malé denzní částice LDL-C, které vykazují vyšší aterogenicitu (obrázek 1). U diabetiků je dále potřeba doplnit vyšetření apolipoproteinu B. Data ukazují, že alirokumab coby zástupce PCSK9 dokáže účinně redukovat právě malé denzní částice.
Kdo může v současnosti z léčby PCSK9i profitovat? Přehled indikací ukazuje tabulka 2.

Podle doc. Zlatohlávka bohužel velká část pacientů s dyslipidemií ve vysokém, či dokonce velmi vysokém KV riziku není léčena podle jejich KV rizika. Zejména je potřeba na to myslet u zmíněné familiární hypercholesterolemie, dále u pacientů s diabetes mellitus a v sekundární KV prevenci. Pokud u těchto pacientů není dosaženo cílových hodnot krevních lipidů, mohou profitovat z léčby PCSK9i, která je k dispozici ve specializovaných centrech.
Efekt alirokumabu ilustroval doc. Zlatohlávek na interaktivní kazuistice 71letého pacienta s FH, ICHS a intolerancí hypolipidemik (statinů i ezetimibu). U pacienta dále v anamnéze hypertenze, fibrilace síní, stav po infarktu myokardu a resekci adenomu hypofýzy. Při přijetí celk. cholesterol 7,1 mmol/l, LDL-C 4,7 mmol/l. Po zrevidování statinové intolerance indikován rosuvastatin 10 mg, po němž pokles celkového cholesterolu na 5,3 mmol/l, LDL-C 3,4 mmol/l. Z důvodu intolerance vyšších dávek statinu přidán ezetimib. Na kombinační terapii zaznamenán další pokles na 3,9 mmol/l, LDL-C 2,5 mmol/l. Pacientovi nasazen alirokumab 150 mg, následně při další kontrole 2,8 mmol/l, LDL-C 0,9 mmol/l, čímž bylo dosaženo 61% redukce celkového cholesterolu a 81% redukce LDL-C oproti vstupnímu lipidogramu. Současně došlo k 70% snížení ApoB. Vzhledem k častému cestování pacienta indikován alirokumab 300 mg 1× měsíčně, což zlepšilo i compliance pacienta s hypolipidemickou terapií.
Úskalí hypolipidemické léčby v praxi
Proč v praxi nedosahujeme cílových hodnot, se pokusila objasnit v závěrečné přednášce MUDr. Lenka Pavlíčková z ambulance preventivní kardiologie Nemocnice Na Homolce v Praze.
Jak uvedla na začátku, jedním z důvodů je to, že adherence k hypolipidemické léčbě patří v oblasti kardiovaskulární medicíny mezi nejhorší. A to přes nespornou skutečnost, že snížení LDL-C o 1 mmol/l snižuje o 25 % riziko koronárních příhod a o 20 % koronární mortalitu.
Již dřívější rozsáhlé studie Da VINCI (2020) a EUROASPIRE (2016) potvrdily neuspokojivé dosahování cílových hodnot u pacientů, kteří by mohli profitovat z hypolipidemické léčby. Ve studii Da VINCI dosahovalo tehdejších cílových hodnot jen 40 % pacientů s velmi vysokým KV rizikem, v dřívější studii EUROASPIRE pak 71 % pacientů nedosahovalo cíle v sekundární prevenci.
Klinické studie LipitenCliDec 1 a 2
Observační studie LipitenCliDec 1, realizovaná kolektivem II. interní kliniky 1. LF UK a VFN (Šatný M, Tůmová E, Vrablík M, et al. Podrobnější charakteristika pacientů a změny léčby nekontrolované arteriální hypertenze a/nebo dyslipidemie v reálné praxi specialistů: výsledky studie LipitenCliDec 2. AtheroRev. 2020; 5(2): 117–123.), sledovala efekt léčebné intervence a dosahování cílových hodnot u pacientů s hypertenzí (n = 1 857) nebo dyslipidemií (n = 1 191) v primární péči. Při vstupu do studie mělo kontrolované oba faktory jen 5,8 % a 57 % nedosahovalo kontroly v obou sledovaných parametrech. Po tříměsíční léčbě byly pod kontrolou oba parametry u 24,8 %, přičemž procento pacientů, u nichž nebyl kontrolován ani jeden faktor, kleslo na polovinu (28 %). LDL-C klesl v průměru o 9,6 %, terapie byla změněna u 43 %. Úprava medikace byla bohužel provedena jen u poloviny pacientů, kteří nedosahovali cíle. Ze studie dále vyplynulo, že vstupní dávky statinů se pohybovaly kolem 20 mg a ezetimib byl využit jen u 10 %.
V pokračovací studii LipitenCliDec 1 byli sledování pacienti (n = 1 682) v péči ambulantních kardiologů a internistů. Jednalo se o rizikovější pacienty (4 % extrémní KV riziko, 34 % velmi vysoké, 30 % vysoké). Při vstupu užívalo hypolipidemika 83,8 %, ale 80 % z nich jen monoterapii. PCSK9i téměř nebyly zastoupeny (bylo to krátce po jejich uvedení do praxe). Z této studie vyplynulo, že správně bylo léčeno jen 8,8 % pacientů a změna terapie u pacientů, kteří nedosahovali léčebných cílů, byla provedena u 56 % z nich. Jako důvod, proč nepřistoupili ke změně terapie, udávali lékaři v 81 % očekávání efektu dříve provedené změny.
Ze studií LipitenCliDec vyplynuly následující závěry:
- U pacientů v primární i sekundární péči lze za 3–6 měsíců dostat parametry pod kontrolu až u dvojnásobku pacientů.
- Dyslipidemie je léčena moderními statiny (atorvastatin, rosuvastatin), ale v nízkých dávkách, málo se titruje.
- Jsou opomíjely kombinace hypolipidemik (přidání ezetimibu).
- Nadále jsou málo využívány inhibitory PCSK9.
Důvody nedosahování léčebných cílů
MUDr. Pavlíčková následně shrnula důvody, proč se v běžné praxi nedosahuje léčebných cílů:
- Nedostatečná včasná diagnóza dyslipidemie. Na dyslipidemie se dostatečně nemyslí, pacienti neznají hodnotu svého cholesterolu (podle průzkumu ČSAT z roku 2016 ji neznalo 42 % české populace, ačkoli 85 % vědělo, že jeho vysoká hladina je nebezpečná). V české studii POST-MONIKA z roku 2010 byla dyslipidemie zjištěna u 81 % mužů a 71 % žen v produktivním věku, ale léčeno bylo jen 10 %.
- Podhodnocení rizika a pozdní nasazení terapie. Zde přednášející upozornila na nepřesné vyhodnocení KV rizika podle SCORE u mladších pacientů. U těchto osob je vhodné využít výpočet i nefatálních KV příhod, které riziko zvýší 3–4×. Více lze nalézt na stránkách U-prevent.com. U pacientů se středním rizikem je vhodné využívat ke zpřesnění diagnózy další testy, jako sono karotid, kalciové skóre, ergometrie, lipoprotein(a) atd.
- Cílové hodnoty lipidů v doporučeních jsou pokládány za příliš nízké. MUDr. Pavlíčková vyzdvihla význam EBM důkazů, z nichž vycházejí aktuální doporučení.
- Udávané nedostatečné možnosti hypolipidemické léčby. Ani tento argument podle přednášející neobstojí. K dispozici je širší portfolio hypolipidemické léčby, v jednání s plátci je i gap mezi aktuálními guidelines a úhradou PCSK9i. V případě intolerance statinů lze pacientovi alternativně doporučit doplňky stravy, například s obsahem fermentované červené rýže.
- Nedostatečné využití kombinační léčby. Jako důvod nenasazení ezetimibu lékaři udávají obavy z nežádoucích účinků či ekonomické důvody. V případě PCSK9i udávají jako překážku preskripce nedostatečné propojení mezi centry, neznalost indikačních kritérií, obavy pacientů z autoaplikace léku a nedostatečnou diagnostiku u pacientů s familiární hypercholesterolemií.
- Nespolupráce ze strany pacientů. Obavy pacientů ze statinové léčby podporuje podle MUDr. Pavlíčkové negativní mediální obraz i nejednotnost informací od zdravotnických profesionálů. Bezpečností profil statinů je přitom dobrý, nežádoucí účinky jsou zjišťovány asi u 10 % pacientů a obvykle jde o myalgie či myopatie.
- Terapeutická inercie ze strany lékařů má za následek otálení s navyšováním dávek statinů, nevyužívání kombinační léčby a stojí za ní nedostatečná znalost doporučených postupů či malé zkušenosti s moderní léčbou.
Jak tedy zlepšit dosahování cílových hodnot v praxi?
Podle MUDr. Pavlíčkové je třeba posunout vnímání cílů léčby z „nedosažitelných a příliš ambiciózních“ do perspektivy zlepšení prognózy a využívat přitom všech možností léčby včetně kombinací a titrací k maximální tolerované dávce. Léčbu statiny je třeba monitorovat a při nedosažení požadovaného cíle přidat ezetimib, případně i PCSK9i. U pacientů, kteří užívají PCSK9i, lze očekávat aditivní pokles LDL-C o 1,25 mmol/l a tomu odpovídající snížení rizika koronární příhody o 30 % a koronární mortality o 25 %. Léčba PCSK9i je nejúčinnější v kombinaci s maximální dávkou statinu a ezetimibem.
V neposlední řadě je třeba edukovat lékaře i pacienty o tom, že heslo „čím dříve a čím níže, tím lépe“ je pro snižování LDL-C klíčové a úzce souvisí se snížením KV rizika a KV příhod. Pacienty splňující kritéria pro indikaci PCSK9i (tabulka 2) je vhodné odeslat do „centra“. Seznam specializovaných center pro léčbu primární hypercholesterolemie a smíšené dyslipidemie lze nalézt na www.athero.cz.
Compliance a důvěra: základ úspěšné terapie
V interaktivní kazuistice demonstrovala MUDr. Pavlíčková terapeutické úsilí o zjištění důvodu nedostatečné odpovědi na hypolipidemickou léčbu u pacientky v primární prevenci. Pacientka, roč. 1963, bez manifestního KVO, byla odeslána na kardiologickou ambulanci s „vysokým cholesterolem“. V rodinné anamnéze zjištěno, že otec i matka prodělali infarkt v produktivním věku, vysoký cholesterol mají i sourozenci a dcera. Ve vstupním lipidogramu LDL-C 7,9 mmol/l, celkový cholesterol 9,3 mmol/l. Pacientce nasazen rosuvastatin 10 mg a byla odeslána na genetické vyšetření pro potvrzení FH. Z důvodu netolerance vyšší dávky rosuvastatinu změna terapie na atorvastatin 10 mg, který je bez většího efektu, pacientka navíc přiznává, že lék „moc nebere“. Vrácena tedy k terapii rosuvastatinem a přidán ezetimib. Na této kombinaci pokles LDL-C na 4,9 mmol/l, který však není dostatečný. Pacientce nasazen PCSK9 inhibitor (alirocumab 150 mg), avšak po 3 měsících léčby pouze 30% pokles LDL-C, na 3,4 mmol/l. Poté, co je informována o podmínkách úhrady další léčby alirokumabem (požadavek 40% redukce LDL-C), pacientka opět přiznává špatnou compliance. Po další edukaci pokračuje v léčbě PCSK9 inhibitorem. Následně ve 24. týdnu dosaženo LDL-C 2,8 mmol/l. V průběhu další léčby opět vzestup hodnot LDL-C – ve 48. týdnu 4,4 mmol/l, a to i přes ujištění pacientky, že léčbu aplikuje. Objednána na aplikaci PCSK9 v ordinaci. Zde zjištěny její obavy z injekční aplikace a vysvětlen důvod kolísání efektu léčby. Pacientka znovu edukována, nabídnuta další aplikace v ordinaci, kterou vítá. Při příští kontrole LDL-C 2,5 mmol/l, efekt přetrvává i nadále. Genetické vyšetření bylo negativní, přesto pacientka poučena o případné léčbě dcery při LDL-C nad 3,1 mmol/l.
Jak uzavřela MUDr. Pavlíčková, léčba PCSK9i v primární prevenci při suspektní FH má smysl. Nejúčinnější je v kombinaci se statinem a ezetimibem. Pacienta je však třeba opakovaně edukovat o přínosu této terapie, kontrolovat compliance a přizpůsobit terapii jeho přáním.
MUDr. Andrea Skálová